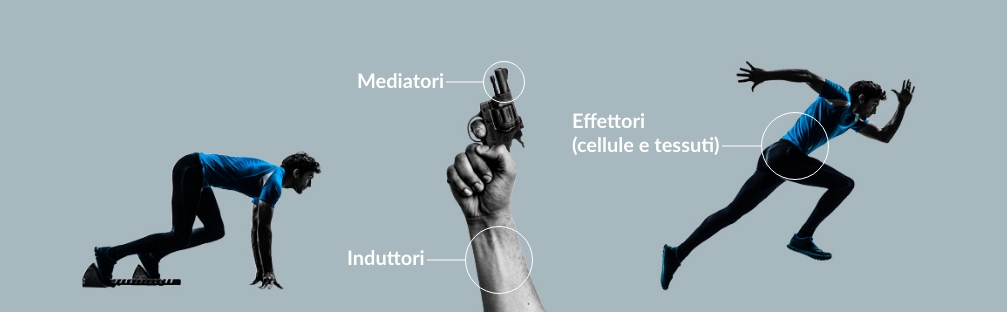
Che differenza c’è tra dolore acuto e cronico?
Il dolore, come sappiamo, può essere distinto in acuto e cronico. 1
Il dolore acuto ha una durata limitata, seppur con diversi gradi di intensità e solitamente si manifesta in risposta
ad un danno (trauma, ustione etc.), al fine di proteggere il nostro organismo. 1 Questo aspetto positivo del dolore viene meno qualora la percezione dolorosa persista anche dopo che lo stimolo lesivo è cessato ed è stato completato il processo di guarigione. In tali condizioni si parla di colore cronico. 1
Si potrebbe pensare che la differenza tra i due tipi di dolore sia dovuta solo alla loro durata ma così non è,
perché sono caratterizzati da processi differenti, non solo in termini temporali. 1
La transizione del dolore: da acuto a cronico
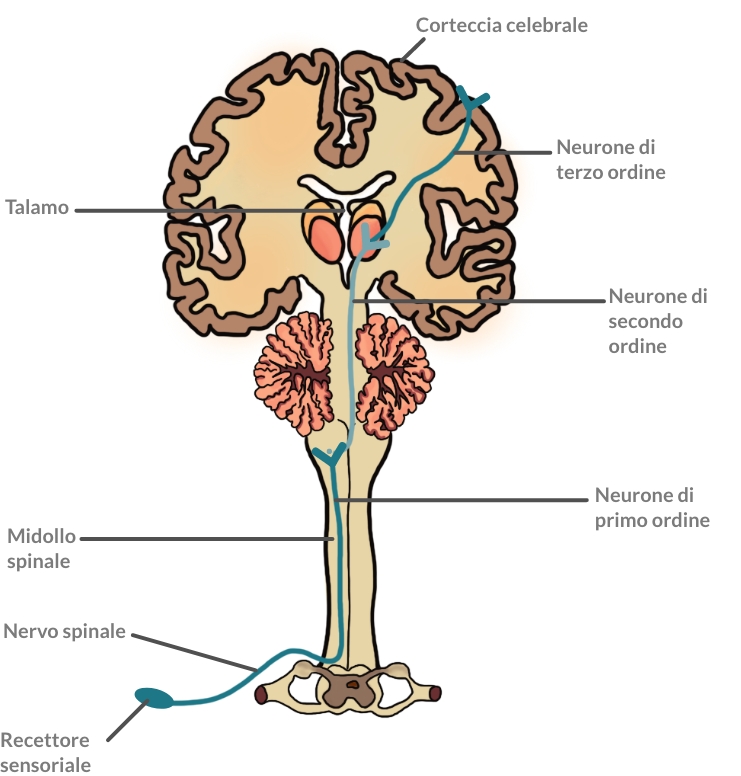
È stato dimostrato che il dolore acuto può trasformarsi in dolore cronico a seguito di una sensibilizzazione
del sistema nervoso centrale (sensibilizzazione centrale) e periferico (sensibilizzazione periferica). 1
Ma cosa si intende per sensibilizzazione?
L’associazione internazionale per lo studio del dolore (IASP) la definisce come un’aumentata sensibilità dei neuroni nocicettivi (deputati alla percezione dello stimolo doloroso) a un normale stimolo esterno e/o una risposta
a normali stimoli sottosoglia. 2 Nel caso della sensibilizzazione centrale, sono i neuroni nocicettivi presenti
nel sistema nervoso centrale ad essere più reattivi, mentre in quella periferica lo sono i nocicettori periferici. 1
Ciò significa che gli elementi del nostro organismo che hanno il compito di generare una sensazione dolorosa
in presenza di un danno reale o ipotetico ci fanno percepire come doloroso uno stimolo che in realtà è innocuo. 3
Quali sono i fattori che favoriscono la cronicizzazione?
Il dolore ha la capacità di persistere e cronicizzare in un’ampia varietà di condizioni patologiche, come in caso
di danni che generano uno stato infiammatorio continuo e di lunga durata; una lesione ai nervi a seguito
di un trauma; una disfunzione metabolica; un’infezione o la crescita di una massa tumorale. 4
In tutte queste condizioni, se è vero che ci sono fattori fisici e chimici che agiscono in maniera indipendente,
è altrettanto vero che ad essi si aggiungono fattori di natura psicologica e sociale, che possono più o meno favorire la transizione del dolore da acuto a cronico. 4
Questo perché il dolore è una condizione complessa e composta da diverse dimensioni: quella sensoriale,
quella emotiva e quella cognitiva. 5
Quali sono i fattori che favoriscono la cronicizzazione?
Il dolore ha la capacità di persistere e cronicizzare in un’ampia varietà di condizioni patologiche, come in caso
di danni che generano uno stato infiammatorio continuo e di lunga durata; una lesione ai nervi a seguito
di un trauma; una disfunzione metabolica; un’infezione o la crescita di una massa tumorale. 4
In tutte queste condizioni, se è vero che ci sono fattori fisici e chimici che agiscono in maniera indipendente,
è altrettanto vero che ad essi si aggiungono fattori di natura psicologica e sociale, che possono più o meno favorire la transizione del dolore da acuto a cronico. 4
Questo perché il dolore è una condizione complessa e composta da diverse dimensioni: quella sensoriale,
quella emotiva e quella cognitiva. 5
- La dimensione sensoriale definisce il modo in cui percepiamo gli stimoli dolorosi e la nostra capacità di renderci conto di provare dolore; 5
- La dimensione emotiva risponde alla domanda “come ci fa sentire il dolore?”; 5
- La dimensione cognitiva stabilisce come interpretiamo il dolore e come rispondiamo allo stimolo doloroso. 5
Un esempio emblematico di cronicizzazione del dolore cronico è quello del mal di schiena. 6

Parliamo, quindi, di mal di schiena cronico…
La lombalgia, ovvero il dolore alla schiena che interessa la zona lombare, può distinguersi in acuta o cronica
e può trasformarsi da una condizione all’altra. 6
L’essere sovrappeso, avere l’abitudine al fumo, avvertire dolore anche alle gambe, avere già precedenti disabilità
e aver ricevuto una diagnosi di ansia o depressione sono tutti fattori di rischio che potrebbero condurre
alla cronicizzazione del dolore alla schiena. 6
…e del dolore post-operatorio
L’evoluzione del dolore da acuto a cronico è particolarmente comune a seguito di vari interventi chirurgici. 7
La genetica spiega, in parte, come mai alcune persone siano più suscettibili al dolore e più soggette alla cronicizzazione. 7 Alla genetica si aggiungono anche il genere e l’età, in quanto le donne e i giovani sembrano essere più predisposti. 3
Dal punto di vista psicologico, le emozioni negative, come la paura di essere operati e di provare dolore, oltre
ad alcune condizioni quali depressione, nevrosi, disturbi da stress post traumatico e traumi passati, sembrerebbero essere maggiormente predisponenti. 7
La presenza di dolore prima di essere sottoposti all’intervento può essere un ulteriore fattore di rischio
per la cronicizzazione. 7 E, in aggiunta, vanno citati fattori legati all’operazione in sé, come la durata e la modalità dell’intervento, la terapia e anche possibili disturbi del sonno in fase post-operatoria. 3
Al di là di quale sia la regione del nostro corpo colpita dalla sintomatologia dolorosa, riuscire a prevenire
la cronicizzazione è molto importante perché significa migliorare la qualità della vita delle persone. 7
- Mauceri D. Role of Epigenetic Mechanisms in Chronic Pain. Cells. 2022;11(16):2613.
- https://www.iasp-pain.org/resources/terminology/
- Blichfeldt-Eckhardt MR. From acute to chronic postsurgical pain: the significance of the acute pain response. Dan Med J. 2018;65(3):B5326.
- Kuner R, Kuner T. Cellular Circuits in the Brain and Their Modulation in Acute and Chronic Pain. Physiol Rev. 2021;101(1):213-258.
- Yang S, Chang MC. Chronic Pain: Structural and Functional Changes in Brain Structures and Associated Negative Affective States. Int J Mol Sci. 2019;20(13):3130.
- Stevans JM, Delitto A, Khoja SS, et al. Risk Factors Associated With Transition From Acute to Chronic Low Back Pain in US Patients Seeking Primary Care. JAMA Netw Open. 2021;4(2):e2037371.
- Fregoso G, Wang A, Tseng K, Wang J. Transition from Acute to Chronic Pain: Evaluating Risk for Chronic Postsurgical Pain. Pain Physician. 2019;22(5):479-488.





















 Dove viene eseguita la terapia del dolore?
Dove viene eseguita la terapia del dolore? Dove si può trovare l’elenco dei Centri specializzati in terapia del dolore?
Dove si può trovare l’elenco dei Centri specializzati in terapia del dolore?